Bệnh Thalassemia (thiếu máu tan máu bẩm sinh) là bệnh lý hay gặp tại Việt Nam, gây ra nhiều hệ lụy xấu cho sức khỏe người mắc bệnh cũng như tăng thêm gánh nặng cho gia đình, xã hội. Tuy nhiên hiện nay bệnh lý này hoàn toàn có thể phòng ngừa bằng các xét nghiệm chẩn đoán trước sinh và chẩn đoán trước làm tổ rất nhanh chóng, đơn giản.
1. Chẩn đoán trước sinh Thalassemia
1.1. Chỉ định:
Chẩn đoán trước sinh được chỉ định trong trường hợp thai có nguy cơ mắc Thalassemia thể nặng, bao gồm:
– Thai có nguy cơ mắc alpha Thalassemia thể nặng: HbBart hoặc HbH.
– Thai có nguy cơ mắc β Thalassemia thể nặng: βo/ βo, βo/ β+.
– β0/HbE, β+/HbE
– HbS/S, HbS/ β0, HbS/ β+.
1.2. Phương pháp thực hiện:
– Sinh thiết gai nhau:
Sinh thiết gai nhau được tiến hành vào thời điểm thai 10 – 13 tuần tuổi, bằng cách sử dụng một catheter đưa qua cổ tử cung hoặc dùng kim sinh thiết gai nhau xuyên thành bụng dưới hướng dẫn của siêu âm, để hút ra một mảnh gai nhau nhỏ (khoảng 2mm) làm xét nghiệm di truyền.
So với chọc ối, sinh thiết gai nhau có ưu điểm lượng DNA thu được lớn, có thể thực hiện sớm, ở tuần thai nhỏ. Điều này giải quyết được vấn đề tâm lý cho các sản phụ không phải chờ đợi kết quả chẩn đoán muộn cũng như nguy cơ về biến chứng và tâm lý khi phải dừng thai ở tuần thai lớn.
Nhược điểm lớn nhất của sinh thiết gai nhau là nguy cơ nhiễm mẹ rất cao, khó kiểm soát bằng nuôi cấy gai nhau do trong quá trình nuôi cấy tế bào có nguồn gốc mẹ cũng phát triển, điều này sẽ ảnh hưởng rất lớn đến kết quả xét nghiệm.
Ngoài ra, nguy cơ tai biến xảy ra do sinh thiết gai nhau cũng cao hơn so với chọc ối, nguy cơ mất thai khoảng <1%, ngoài ra có thể gặp các biến chứng khác như chảy máu, nhiễm trùng, vỡ ối, một số báo cáo cho rằng sinh thiết gai nhau làm tăng thiếu hụt chi, đặc biệt khi tiến hành trước 10 tuần.
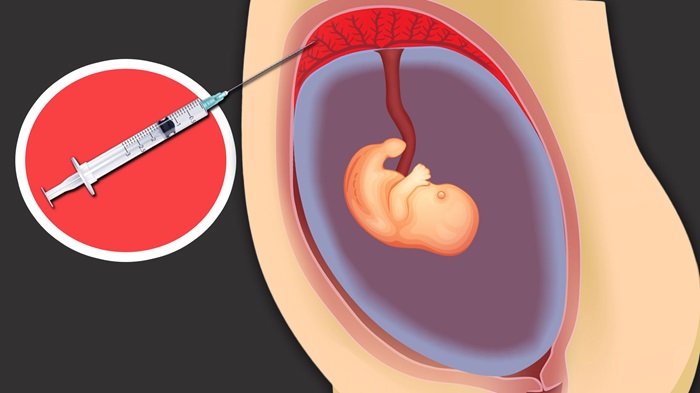
– Chọc ối:
Chọc ối vào 16 – 20 tuần thai là phương pháp chẩn đoán trước sinh phổ biến nhất hiện nay. Dưới hướng dẫn của siêu âm, bác sĩ sẽ đưa kim xuyên qua thành bụng của thai phụ, vào buồng ối của thai, lấy 15-20ml dịch ối để làm xét nghiệm di truyền.
Nhìn chung, thủ thuật chọc hút nước ối tương đối an toàn cho thai và cho mẹ, nguy cơ sảy thai ước tính chỉ khoảng 0,2%-0,3%, rỉ ối thoáng qua khoảng 1% và nhiễm trùng là rất hiếm. Trên thực tế tỷ lệ này có thể thấp hơn nhiều nếu thủ thuật được tiến hành bởi bác sĩ có nhiều kinh nghiệm.
Nhược điểm của chọc ối là thời điểm chẩn đoán muộn, thời gian trả kết quả chậm do thường cần tiến hành trên mẫu ối đã qua nuôi cấy để đảm bảo đủ lượng DNA xét nghiệm và hạn chế tình trạng nhiễm mẹ.
– Chọc hút máu dây rốn:
Chọc hút máu dây rốn được thực hiện bằng cách đưa một kim nhỏ xuyên qua thành bụng của thai phụ, vào tĩnh mạch rốn, lấy một lượng nhỏ máu của thai dưới hướng dẫn của siêu âm. Thời điểm sớm nhất có thể tiến hành chọc hút máu dây rốn là sau 18 tuần.
Hiện nay, chọc hút máu dây rốn ít được áp dụng trong chẩn đoán trước sinh Thalassemia do thời gian chẩn đoán muộn, nguy cơ tai biến cao. Phương pháp này được áp dụng chủ yếu trong trường hợp phù thai nghi do Thalassemia, trong trường hợp này chọc hút dây rốn tiến hành nhằm điện di huyết sắc tố phát hiện HbBart để đưa ra chẩn đoán nhanh chóng.
1.3. Kỹ thuật xét nghiệm:
Kỹ thuật xét nghiệm cần được lựa chọn dựa trên đột biến gen gây bệnh Thalassemia đã được xác định ở bố mẹ.
– Ưu điểm của chẩn đoán trước sinh: Chi phí thấp.
– Nhược điểm của chẩn đoán trước sinh:
+ Trong trường hợp thai mắc Thalassemia thể nặng, gia đình có thể lựa chọn can thiệp, gây ảnh hưởng đến tâm lý và sức khỏe của thai phụ.
+ Nguy cơ nhiễm mẹ cao, gây sai lệch kết quả xét nghiệm. Với trường hợp chọc ối, có thể hạn chế nhiễm mẹ bằng cách kiểm tra máu trong dịch ối ngay sau khi chọc, bỏ 1 – 2 dịch ối đầu có nguy cơ nhiễm nguyên bào da của mẹ và xét nghiệm trên mẫu đã qua nuôi cấy và phối hợp với QF PCR trong quá trình xét nghiệm để phát hiện tình trạng nhiễm mẹ.
2. Chẩn đoán tiền làm tổ Thalassemia (PGT-M)
2.1. Chỉ định:
Tương tự như chẩn đoán trước sinh, chẩn đoán tiền làm tổ được chỉ định trong trường hợp cặp vợ chồng có nguy cơ sinh con mắc Thalassemia thể nặng, bao gồm:
– α Thalassemia thể nặng: HbBart hoặc HbH.
– β Thalassemia thể nặng: βo/ βo, βo/ β+.
– β0/HbE, β+/HbE
– HbS/S, HbS/ β0, HbS/ β+.
2.2. Mẫu bệnh phẩm:
Sinh thiết 1 tế bào phôi ở giai đoạn phôi dâu (phôi ngày 3) hoặc 5-7 tế bào phôi ở giai đoạn phôi nang (phôi ngày 5-6).
2.3. Phương pháp xét nghiệm:
Gồm 2 phương pháp: phương pháp trực tiếp và phương pháp gián tiếp.
– Phương pháp trực tiếp: xác định phôi mang đột biến thông qua các xét nghiệm di truyền Sanger sequencing và mini sequencing. Nhược điểm của phương pháp này là không có khả năng phát hiện tình trạng nhiễm mẹ, allen drop out (ADO), và tái tổ hợp xảy ra trong quá trình phân chia.
– Phương pháp gián tiếp: Phân tích di truyền liên kết bằng STR hoặc SNP nằm trên gen hoặc ở vùng sườn của gen. So với phương pháp trực tiếp, phương pháp này có thể phát hiện và khắc phục tình trạng ADO, tái tổ hợp và nhiễm mẹ.
Theo khuyến cáo của Hiệp hội Sinh sản và Phôi học châu Âu ESHRE, hiện nay phương pháp gián tiếp đơn lẻ hoặc phối hợp cả 2 phương pháp trên là tiêu chuẩn vàng trong xét nghiệm di truyền tiền làm tổ.
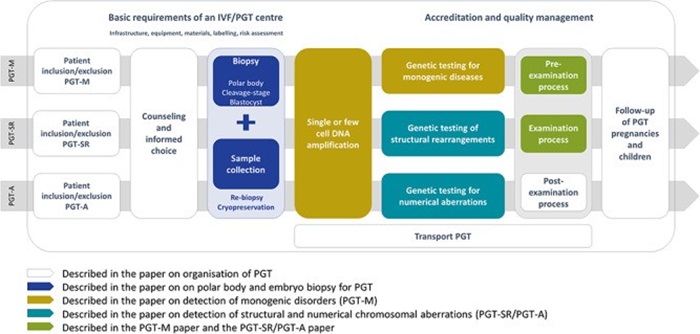
2.4. Quy trình thực hiện
– Chuẩn bị tiền lâm sàng:
Đối với các cặp vợ chồng có chỉ định PGT-M, trước khi tiến hành IVF và PGT-M, cần tiến hành quy trình chuẩn bị tiền lâm sàng, thông thường quy trình này mất 1- 3 tháng tùy theo trung tâm xét nghiệm. Mục đích của quy trình này là lấy máu của các thành viên trong gia đình để xác định chính xác độ biến gen gây bệnh Thalassemia và phân tích STR nhằm xây dựng Haplotype nguy cơ cao. Đối tượng cần lấy máu gồm cặp vợ chồng chuẩn bị làm IVF, và:
- Con của cặp vợ chồng trong trường hợp đã sinh con, hoặc:
- Bố mẹ vợ và bố mẹ chồng trong trường hợp chưa sinh con.
– Tiến hành IVF: Bệnh nhân được tiến hành tạo phôi như quy trình IVF thông thường.
– Sinh thiết phôi:
Sinh thiết 1 tế bào phôi ở giai đoạn phôi dâu (phôi ngày 3) hoặc 5-7 tế bào phôi ở giai đoạn phôi nang (phôi ngày 5-6). Hiện nay, sinh thiết phôi ngày 5 được khuyến cáo ưu tiên sử dụng hơn do ít ảnh hưởng đến sự phát triển của phôi; lượng DNA thu được lớn hơn, giúp hạn chế tình trạng ADO, AP và khuếch đại thất bại.
– Xét nghiệm di truyền:
Khuếch đại toàn bộ hệ gen WGA: Khuếch đại bằng phương pháp MDA
Xác định biến thể gây bệnh bằng giải trình tự Sanger/mini sequencing phối hợp với phân tích STR bằng Multiplex PCR.
– Theo dõi bệnh nhân: Chẩn đoán trước sinh bằng phương pháp chọc ối vào 16 – 20 tuần.
2.5. Ưu điểm của PGT-M
Chủ động lựa chọn sinh con không bị bệnh/không mang gen, có thể tránh can thiệp trong trường hợp phôi mang đột biến gen gây Thalassemia thể nặng.
2.6. Nhược điểm của PGT-M
– Chi phí lớn.
– Nguy cơ sai sót do khuếch đại thất bại, ADO (ước tính khoảng 30%), AP, nhiễm mẹ, tái tổ hợp. Tuy nhiên, hiện nay việc áp dụng phương pháp phân tích di truyền liên kết đã giúp kiểm soát được các tình trạng trên.
Trên đây là những thông tin về cách phòng bệnh Thalassemia bằng chẩn đoán trước sinh và chẩn đoán trước làm tổ PGT-M. Nếu có thắc mắc cần tư vấn với bác sĩ Phương Hoa, vui lòng liên hệ.

Bác sĩ Phương Hoa
Chuyên gia di truyền y học
Liên hệ với bác sĩ
Website này được xây dựng với mong muốn lan tỏa những thông tin hữu ích trong lĩnh vực di truyền học, trở thành kênh kết nối chuyên môn giữa các bác sĩ, chuyên gia y tế nhằm mang lại sự hỗ trợ tốt nhất cho người bệnh.